
La “niebla cerebral” y otros efectos de larga duración aquejan a los sobrevivientes del COVID-19 y podrían provocar un pronunciado aumento en la demencia y otros trastornos neurodegenerativos en las próximas décadas. Los científicos comienzan a desentrañar el misterio.
GABRIEL de Erausquin comenzó a preocuparse por el impacto a largo plazo del COVID-19 en el cerebro cuando leyó los primeros informes provenientes de Wuhan, China, en enero pasado, según los cuales los sobrevivientes habían perdido su sentido del olfato y del gusto. Para un neurocientífico como De Erausquin, la repentina pérdida de dos de los cinco sentidos fue una “señal de alerta”.
Su preocupación pronto se convirtió en alarma. Una de sus residentes médicas, una joven madre de poco más de 30 años diagnosticada con COVID-19 que había experimentado complicaciones respiratorias, fiebre y agotamiento, fue obligada a mantenerse en cuarentena lejos de sus hijos pequeños en un cuarto de hotel durante un mes. Conforme sus síntomas agudos comenzaron a desvanecerse, lo que más le preocupaba de la experiencia no era la separación en sí misma, le dijo a De Erausquin, sino cómo se sentía al respecto: totalmente desapegada.
“Desde el punto de vista cognitivo, se dio cuenta de que debía estar más preocupada por sus hijos, debía estar más preocupada por su trabajo”, recuerda De Erausquin. “Pero no podía importarle menos. Tenía la falta de olfato, la falta de gusto, y ese profundo distanciamiento emocional que le molestaba mucho. Es muy difícil explicar el tipo de desapego emocional, de disociación emocional, sin que algo suceda en la amígdala”.
La amígdala es una región en lo profundo del cerebro que se considera sede de las emociones. Para De Erausquin, experto en trastornos neurodegenerativos del Centro de Salud de la Universidad de Texas, en San Antonio, esta y otras observaciones sobre la relación entre el COVID-19 y los trastornos cerebrales se volvieron más urgentes durante el año anterior. Pacientes que aparentemente se habían recuperado del COVID-19 y habían excedido con mucho la edad en la que se esperaría que la esquizofrenia comience a manifestarse experimentaban brotes psicóticos.
Otros pacientes informaron sobre extraños síntomas neurológicos: temblores, fatiga extrema, olores fantasmas, vértigo y periodos de profunda confusión, una disfunción conocida como “niebla cerebral”. Comenzaron a aparecer cada vez más informes en las revistas médicas, lo que demostraba que esos problemas se extendían mucho más allá de Texas. En un estudio temprano con más de 200 pacientes realizado en Wuhan se identificaron complicaciones neurológicas en 36 por ciento del total de casos y en 45 por ciento de los casos graves. En otro estudio realizado en Francia y publicado en The New England Journal of Medicine se informó sobre síntomas neurológicos en 67 por ciento de los pacientes.
Es demasiado pronto para decir cuáles serán los efectos a largo plazo del COVID-19 en la salud cognitiva de los sobrevivientes. Sin embargo, los científicos temen que los efectos duraderos de la enfermedad puedan provocar un pronunciado aumento en los casos de demencia y otras enfermedades neurodegenerativas en las próximas décadas. Además, un creciente número de personas que experimentan los síntomas del COVID-19 durante largo tiempo cumple con los criterios médicos del síndrome de fatiga crónica (SFC), una misteriosa enfermedad, también conocida como encefalomielitis miálgica, que se caracteriza por fatiga extrema, intolerancia al ejercicio y una gran variedad de síntomas neurológicos extraños y debilitantes. Antes del COVID-19, el SFC afectaba a 2 millones de personas solo en Estados Unidos.
Si las personas que experimentan las secuelas del COVID-19 durante largo tiempo siguen la trayectoria de quienes padecen el síndrome de fatiga crónica, entre 10 y 30 por ciento de las personas infectadas por el virus SARS-CoV-2 podrían experimentar síntomas a largo plazo; serían varios millones adicionales de personas que padecen la enfermedad, afirma Avindra Nath, director clínico del Instituto Nacional de Trastornos Neurológicos y Accidentes Cerebrovasculares (NINDS, por sus siglas en inglés).
En meses recientes, el sistema médico ha comenzado a responder tardíamente a la crisis. Mientras que en los primeros meses el COVID-19 era considerado principalmente un virus respiratorio, actualmente se reconoce cada vez más su efecto en otros órganos, entre ellos, el cerebro. Además, los medios de comunicación han comenzado a dirigir cada vez más la atención hacia la difícil situación de quienes experimentan las secuelas de esta enfermedad a largo plazo, así como sus síntomas cognitivos.
“El descubrimiento de que existe un efecto neurológico ha sido realmente reciente”, afirma Nath. “Yo he tratado de llamar la atención sobre ello durante bastante tiempo. Los pacientes se han quejado de ello durante meses, pero los científicos no han hecho nada al respecto”.
Esto ha comenzado a cambiar. En las últimas semanas se anunciaron varias iniciativas a gran escala para estudiar el problema. Por ejemplo, en diciembre pasado, el Congreso estadounidense asignó aproximadamente 1,500 millones de dólares a ese organismo para la investigación del COVID-19, los cuales se emplearían a discreción del director Francis Collins. Aunque aún no ha declarado si pretende financiar investigaciones neurológicas, funcionarios del organismo dijeron a Newsweek que los Institutos Nacionales de Salud (NIH, por sus siglas en inglés) probablemente apoyarían estudios a largo plazo donde se examinen distintas trayectorias de recuperación. (Los funcionarios hablaron sin atribución y declinaron dar detalles porque los planes aún están en desarrollo). Un vocero de los NIH confirmó que esos organismos “expandirán sus esfuerzos para determinar el alcance de los síntomas posagudos del COVID-19, comprender el proceso biológico que interviene y, finalmente, probar métodos para prevenir y tratar dichos síntomas”.
Mientras tanto, los neurocientíficos hacen lo que pueden y centran sus esfuerzos en formas de intervención temprana al inicio del COVID-19 con tratamientos que minimizan el daño cerebral a largo plazo. Una vez que los pacientes han vivido durante meses o años con el síndrome, el tratamiento es más difícil. “Eso es lo que queremos evitar”, dice el Dr. Walter Koroshetz, director del NINDS. “Cuanto más pronto podamos intervenir, mayor será el efecto que podría tener la intervención. Para las personas que se recuperaron hace dos o tres años y que se siguen sintiendo enfermas, será más difícil mejorar”.
La relación entre los trastornos neurológicos crónicos y los virus infecciosos ha confundido desde hace mucho tiempo a los científicos. Después de la epidemia de gripe española de 1918 se calcula que un millón de personas en todo el mundo desarrollaron un misterioso síndrome neurológico degenerativo conocido como encefalitis letárgica, que provocaba rigidez muscular semejante a la de la enfermedad de Parkinson, además de psicosis y, en algunos casos, un estado como de zombi. El neurólogo y escritor Oliver Sacks habló de ese síndrome en el libro en el que se basó la película de 1990 Awakenings (Despertares). Aún no se comprende totalmente la causa de este trastorno, que se prolonga por décadas.
Antes de la introducción de los tratamientos antivirales para el VIH en la década de 1980, alrededor de 25 por ciento de los pacientes infectados presentaban demencia. El virus del sida generalmente invadía el cerebro en las primeras dos semanas después de la infección, escabulléndose a través de las células inmunes infectadas e inundando el cerebro con proteínas neurotóxicas capaces de arrojar desperdicios en amplias zonas del cerebro, de acuerdo con Lena Al-Harthi, del Colegio Médico Rush de Chicago.
Después de los brotes de SARS en 2003 y de MERS en 2012 se encontró en las autopsias que los patógenos habían penetrado en el cerebro de algunas de las víctimas. Mientras tanto, Nath, del NIND, actualmente da seguimiento a 200 antiguos pacientes de ébola en Liberia que todavía sufren un misterioso conjunto de síntomas neurológicos crónicos que no parecen mejorar con el paso del tiempo.

Los primeros esfuerzos para investigar el extraño efecto que el COVID-19 parece tener en el cerebro de algunas víctimas fueron entorpecidos por los peligros de realizar autopsias en pacientes fallecidos por la infección de un mortífero patógeno que se propaga a través del aire. En los primeros nueve meses de la pandemia los médicos realizaron únicamente 24 estudios en los que se llevaron a cabo autopsias cerebrales a 149 personas, de acuerdo con una reseña.
Aun así, esos primeros estudios, junto con algunos más recientes, están comenzando a dar pistas.
Clare Bryce, patóloga de la Facultad de Medicina Icahn de Mount Sinai, forma parte de un equipo que hasta ahora ha logrado examinar el cerebro de 63 pacientes a los que se han practicado autopsias. El equipo trabaja en una sala sellada, especialmente equipada con un sistema de ventilación diseñado para evitar que el aire se escape, y a la que puede acceder un solo patólogo a la vez ataviado con un traje protector de cuerpo completo y un protector facial.
En abril pasado, Bryce y sus colegas detallaron el caso de un hombre de ascendencia hispánica de 74 años que llegó a la sala de urgencias confundido tras experimentar varias caídas en su casa y, durante los siguientes días, se mostró variablemente “alerta, agitado y combativo”. Murió en el undécimo día. Cuando Bryce y su equipo examinaron su cerebro, este lucía cruzado por zonas de neuronas encogidas, decoloradas y desoxigenadas tan recientes que aún no habían sido descompuestas por el equipo de mantenimiento del cerebro; ellos vieron esas condiciones en aproximadamente la cuarta parte de los otros 62 cerebros que examinaron en los meses siguientes. En 11 pacientes más, Bryce y su equipo encontraron pruebas de áreas de devastación y muerte celular que tenían por lo menos un par de semanas de antigüedad. Algunos cerebros estaban inflamados o atravesados por vasos sanguíneos obstruidos.
“En ocasiones observamos una amplia zona de tejido muerto, pero más comúnmente, este es bastante pequeño e irregular en el perímetro de la corteza, y también en la superficie profunda del cerebro”, afirma Bryce. “Algunos lucían como si estuvieran anémicos, otros carecían de oxígeno y otros más presentaban hemorragias”.
Nath, del NINDS, encontró daños similares en los tejidos cerebrales de 16 personas fallecidas que le envió la oficina del Examinador Médico de la Ciudad de Nueva York, los cuales analizó a través de microscopios de alta potencia. Publicó los resultados en The New England Journal of Medicine.
Muchos pacientes que Nath examinó murieron repentinamente antes de buscar atención médica (uno de ellos fue encontrado en el metro, otro había estado jugando con su hermana pequeña), lo que lo llevó a concluir que sus síntomas eran tan leves que ni siquiera sabían que estaban enfermos. Sin embargo, Nath también descubrió que sus cerebros mostraban daño neurológico, inflamación y vasos sanguíneos rotos.
La causa exacta de esta devastación sigue siendo objeto de un acalorado debate entre los neurocientíficos. Tampoco está claro si el daño encontrado en los cerebros de las personas muertas por COVID-19 agudo se ve reflejado en quienes han sufrido casos más leves y que desde entonces se han visto aquejados por misteriosas secuelas neurológicas. Las respuestas a estas dos preguntas podrían tener importantes implicaciones para los tratamientos futuros.
Existen teorías opuestas sobre cuál podría ser la causa del daño cerebral en el COVID-19, pero hasta ahora los científicos están más preocupados por dos de ellas: la infección viral y las reacciones autoinmunes. Ambas no son mutuamente excluyentes y podrían existir otras causas que varían de un caso a otro.
La posibilidad más ominosa es que el SARS-CoV-2 se aloje en las neuronas, lo cual parece ser así en otras enfermedades virales relacionadas con problemas neurológicos crónicos. Eso haría que fuera más probable que, a largo plazo, el virus del COVID-19 pudiera contribuir al desarrollo de trastornos neurodegenerativos. Los estudios realizados en poblaciones amplias indican que existe una relación entre las infecciones virales comunes, como el virus del herpes simple, y los procesos a escala molecular que se observan en la enfermedad de Alzheimer y en la demencia, afirma el neurocientífico De Erausquin. Los estudios también muestran que algunos virus se alojan en el cerebro, permanecen latentes durante un tiempo y finalmente resurgen.
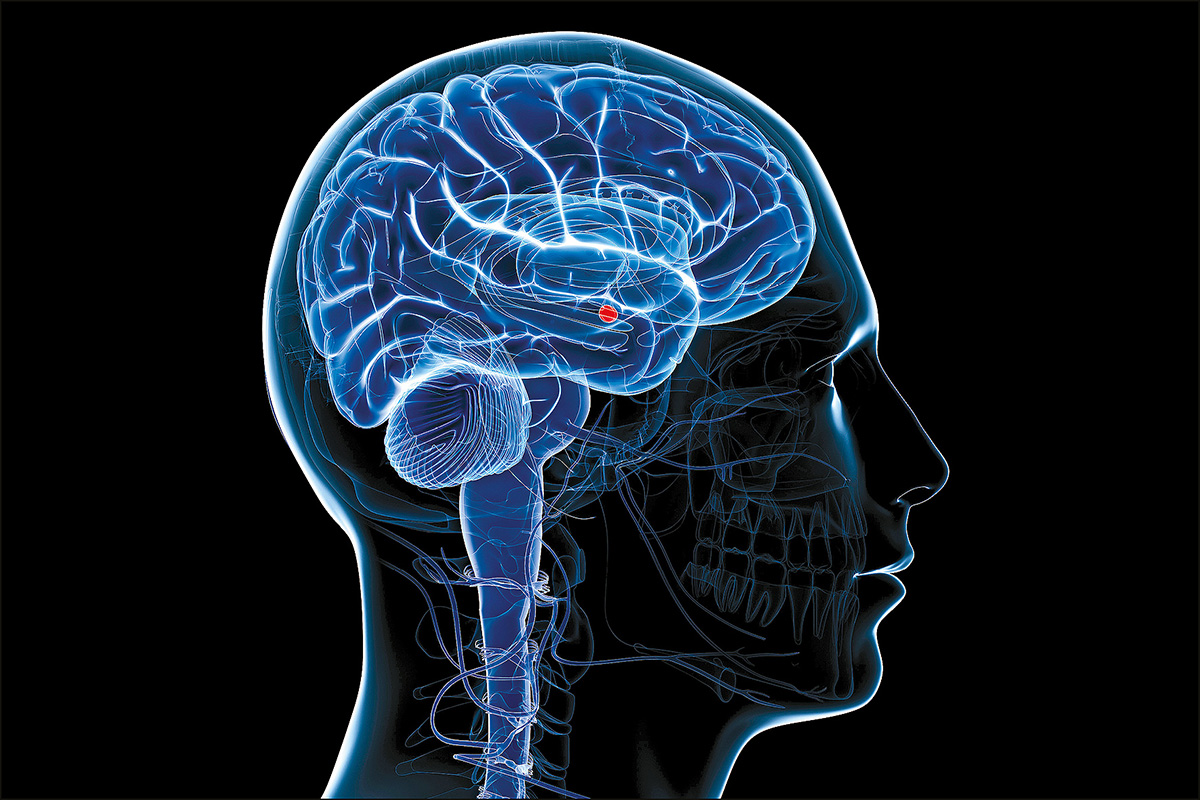
Fue por ello que De Erausquin se mostró tan alarmado desde el principio: temía que los desconcertantes síntomas clínicos que observaba pudieran explicarse mediante la anatomía cerebral. La pérdida del olfato indicaba una posible infección en el bulbo olfatorio, una pequeña región del cerebro a la que se accede a través de la nariz. El bulbo olfatorio se encuentra cerca de las áreas del cerebro que intervienen en la memoria y en el procesamiento emocional, lo que podría explicar la “niebla cerebral” y la extraña disociación emocional descrita por su pasante médica en los primeros días de la pandemia.
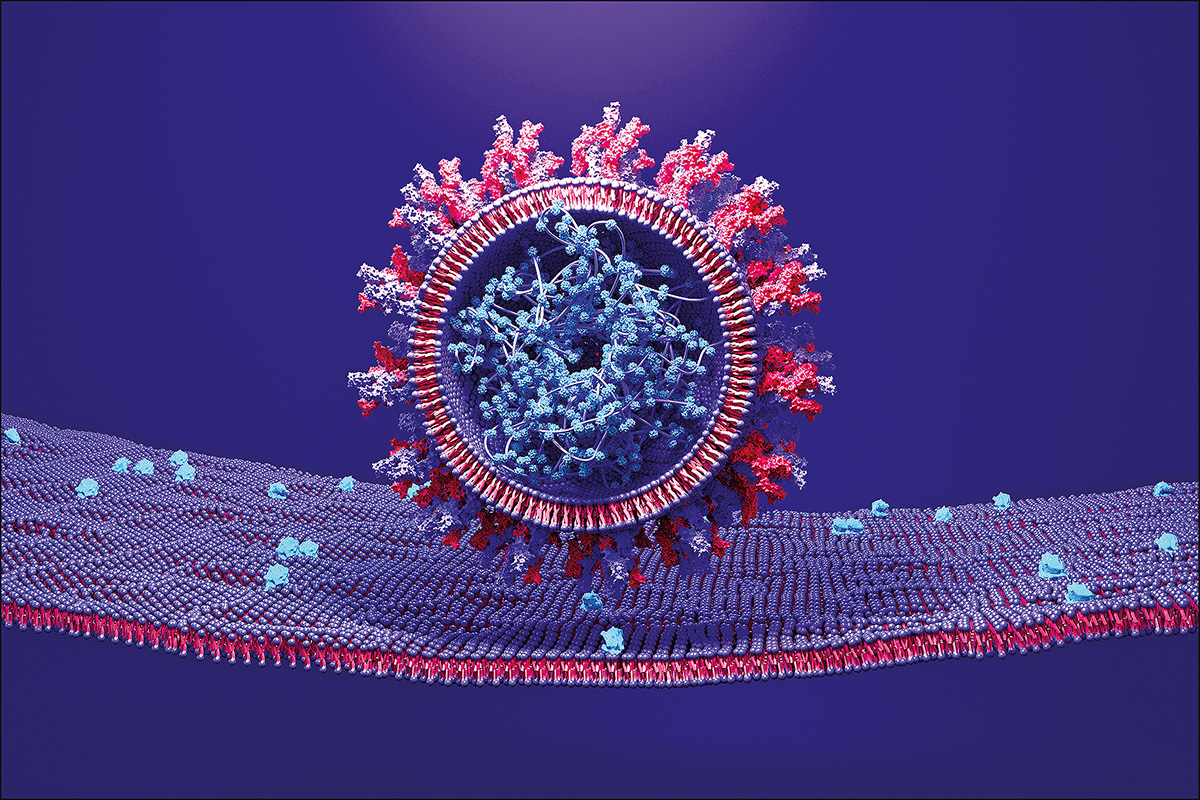
Desde entonces, los científicos han encontrado otra razón para temer a los efectos cerebrales del COVID-19. Aunque inicialmente se pensó que se trataba de una enfermedad principalmente respiratoria, ahora se sabe que tiene varias similitudes con el cáncer en cuanto a que tiene la capacidad de hacer metástasis, afirma el Dr. Carlos Cordon-Cardo, director del departamento de patología del Sistema de Salud de Mount Sinai en la Ciudad de Nueva York. El virus utiliza sus famosas proteínas en forma de pico como ganchos para adherirse a los receptores de ACE2 que están presentes en muchos tipos de células humanas.
“Aunque entra por la nariz, el virus puede llegar a los pulmones, los riñones, el hígado y el cerebro porque se introduce en los vasos sanguíneos, circula, viaja por esos túneles”, dice Cordon-Cardo. “Y luego, puede encontrar un sitio específico para producir una medida de daño orgánico”.
Un ejemplo alarmante de la posible destrucción que esto puede provocar proviene del laboratorio de Akiko Iwasaki, una inmunobióloga de Yale. Ella y sus colaboradores crearon pequeñas colonias de neuronas derivadas de células madre y las células que les dan soporte, y luego, expusieron estos “organoides” al virus del COVID-19. Este infectó rápidamente algunas de las neuronas, las cuales entraron en un estado de aceleración metabólica y ordenaron a la maquinaria celular que produjera copias del virus. En esta frenética reproducción viral, las células infectadas “absorbieron todo el oxígeno” del área, privando lentamente a las neuronas circundantes de los nutrientes esenciales y enviándolas en una espiral de muerte.
Este efecto “transeúnte” también se observó en los experimentos realizados en organoides cerebrales que llevó a cabo Alysson Muotri, catedrático de pediatría y medicina celular y molecular de la Universidad de California en San Diego. Cuando expuso sus colonias de organoides al SARS-CoV-2 descubrió que el virus infectaba únicamente a unas cuantas neuronas, pero que esto tenía un enorme impacto. En 48 horas, el virus había acabado con 50 ciento de las conexiones sinápticas entre distintas células, lo cual podría desatar el caos en un cerebro vivo.
Los virus que se esconden en las neuronas podrían ser responsables del inicio tardío de algunos síntomas neurológicos. Muotri sospecha que estas células infectadas podrían liberar algún tipo de moléculas neurotóxicas o proinflamatorias capaces de dañar las células que las rodean.
Sin embargo, las pruebas de la hipótesis de la infección cerebral presentan inconsistencias. En una autopsia realizada a tres pacientes con daño cerebral, Iwasaki y sus colaboradores encontraron que solo uno de ellos había sido infiltrado claramente por el patógeno. En los 63 cerebros que Bryce examinó, encontró fragmentos virales únicamente en uno, perteneciente al paciente de origen hispánico. Y en el NINDS, Nath no ha sido capaz hasta ahora de encontrar ningún signo de infección cerebral, un resultado al que califica como “un gran misterio”.
“Me especializo en las infecciones del sistema nervioso, así que en cada pandemia he estudiado el cerebro”, dice Nath. “Me sorprendió mucho que no hubiera un virus que pudiera detectar”.
Nath sospecha que algunos de los síntomas a largo plazo se podrían explicar mediante una hipótesis que él respalda con respecto a la causa del síndrome de fatiga crónica: la infección ha dejado a sus víctimas con una activación persistente del sistema inmune, que ha llevado al cuerpo a un estado de guerra de baja intensidad consigo mismo. De hecho, las muchas formas en las que se manifiesta el COVID-19 agudo en los pacientes se puede explicar según la forma en que el sistema inmune de cada individuo reacciona ante la enfermedad. Lo mismo podría ser cierto en quienes sufren síntomas crónicos.
Estas dos hipótesis para explicar el COVID-19 a largo plazo (autoinmunidad e infección cerebral directa) no son “mutuamente excluyentes” señala Iwasaki. de Yale.
La inmunobióloga examinó el impacto de una clase especial de células inmunes denominadas “autoanticuerpos”, que son asesinos celulares a escala molecular que parecen estar especialmente diseñados y dirigidos para buscar y atacar proteínas producidas por el propio cuerpo del paciente. Tras analizar autoanticuerpos basados en muestras de sangre obtenidas de 194 pacientes y trabajadores de salud infectados con el virus, y compararlas con muestras de sangre extraídas a 30 trabajadores de salud no infectados, descubrió que los pacientes con COVID-19 mostraban “grandes incrementos” en la actividad de sus autoanticuerpos, y en muchos casos estas células especializadas atacaban a las células inmunes. De los 15 pacientes que fallecieron durante el estudio, se encontró que todos, excepto uno, liberaron autoanticuerpos en otros elementos del sistema inmune que son necesarios para combatir efectivamente la enfermedad.
Los autoanticuerpos también parecían atacar a las moléculas que intervienen en la coagulación de la sangre, el del tejido conectivo y en las células del cerebro y del sistema nervioso, identificándolas erróneamente como patógenos invasores que tienen que ser eliminados. En diciembre, Iwasaki publicó un informe en la revista emblemática de la Asociación Médica Británica.
Los ataques indirectos podrían ser responsables del daño celular al tejido cerebral que se observa en las autopsias. Según algunos cálculos, el cuerpo humano tiene cerca de 96,560 kilómetros de vasos sanguíneos, y los receptores de ACE2, que son el objetivo de las proteínas “spike” del SARS-CoV-2, se encuentran por todas partes en las células endoteliales que cubren la superficie externa de esos vasos sanguíneos.
“El cerebro”, observa Koroshetz del NINDS, “es el órgano más vascularizado del cuerpo. Es básicamente como una gigantesca y complicada maraña de vasos sanguíneos”.
La destrucción de la cubierta externa de los pequeños vasos capilares del cerebro, que se ha detectado en varias autopsias, podría romper la barrera entre la sangre y el cerebro, provocar fugas, causar coágulos sanguíneos y hacer que todo el cerebro se inflame “casi como una esponja puesta en agua”.
“En sí mismo, este es un problema porque permite que cosas que no deberían entrar en el cerebro, además de la sangre, penetren en ese órgano, y esto puede causar problemas relacionados con la función del tejido cerebral”, afirma Koroshetz. “También provoca una respuesta inflamatoria para tratar de detener el daño o absorber las proteínas que han penetrado y que no deberían estar ahí”.
Además de los patógenos, esta ruptura puede permitir la infiltración descontrolada de leucocitos, a los que Koroshetz describe como los “tanques” del sistema inmunológico, porque atacan las áreas infectadas con mucho más poder y mucha menos especificidad que los anticuerpos específicos del COVID, que son los “misiles guiados” del arsenal inmunológico.
El proceso para verificar estas hipótesis, y muchas otras que habrán de surgir del estudio de la enfermedad, apenas comienza.
Gabriel de Erausquin y otros especialistas en el cerebro han sido incapaces de lograr que las personas escuchen sus preocupaciones y aporten el dinero necesario para responder lo que ellos consideran una serie de preguntas urgentes. Estas tienen que ver no solo con los efectos a largo plazo que el COVID-19 tendrá en el cerebro de los sobrevivientes, sino también en qué medida los síntomas neurológicos crónicos se sumarán a la carga que se espera que imponga en los sistemas de salud la población que envejece rápidamente en las próximas décadas.
Esto podría estar cambiando. En las últimas semanas, los medios han dirigido su atención a las personas que experimentan las secuelas del COVID-19 durante largo tiempo y a los extraños síntomas neurológicos que persisten después de que el virus ha sido eliminado de su cuerpo.
El mes pasado, De Erausquin y sus colegas de todo el mundo revelaron un plan para realizar un estudio de investigación masivo e internacional en el que intervendrán investigadores de más de 30 naciones y hasta 40,000 participantes, en el que se dará seguimiento a los sobrevivientes durante los próximos años. El estudio, que inicialmente recibirá financiación de la Asociación para el Alzheimer y apoyo de la Organización Mundial de la Salud y, con suerte, de las autoridades sanitarias nacionales de todo el mundo, tiene como objetivo explorar la causa de los misteriosos efectos que el COVID-19 parece tener en el cerebro, y rastrear su impacto a largo plazo.
Es posible que se realicen otros estudios. El NIH ha asignado aproximadamente 1,500 millones de dólares en fondos relacionados con el COVID a través del más reciente proyecto de ley de alivio para el COVID-19 y probablemente financie un estudio a gran escala con el fin de examinar la cuestión de lo que constituye una “recuperación normal” y lo que la diferencia de la experiencia de quienes padecen las secuelas del COVID-19 durante largo tiempo, señala Koroshetz del NINDS. Y los investigadores están en proceso de establecer métodos de recopilación y procedimientos de estandarización entre cuatro grupos diferentes que dan tratamiento a cientos de pacientes que padecen las secuelas del COVID-19 durante largo tiempo, entre ellos, el Hospital Mount Sinai, en los que se examinarán los síntomas neurológicos con la esperanza de encontrar sus causas, de acuerdo con Iwasaki.
La investigación que comience con las observaciones en las primeras etapas de la enfermedad podría ser “una excelente oportunidad” de aumentar la comprensión del síndrome de fatiga crónica y otros trastornos cerebrales, afirma Nath. Sin embargo, advierte que los conocimientos no necesariamente se producirán en forma fácil.
“Miremos al alzhéimer; le asignamos miles de millones de dólares cada año, lo hemos estudiado durante décadas, y ni siquiera sabemos cómo diagnosticar esta enfermedad, y mucho menos cómo tratarla”, dice. “Descifrar las enfermedades neurológicas no es una tarea fácil. Requiere tiempo”.
—∞—
Publicado en cooperación con Newsweek / Published in cooperation with Newsweek